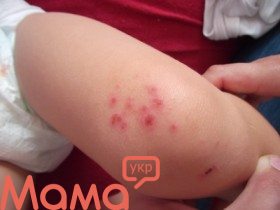
Атопічний дерматит у дітей є однією з актуальних проблем педіатрії. Свербіж, який є постійним проявом цього захворювання, призводить до невротизації дитини, порушення сну, заважає його повноцінного гармонійного розвитку. В даний час у всьому світі 10-20% дітей страждають описуваної патологією.
Атопічний дерматит (АД) – хронічна запальна хвороба шкіри алергічної природи з спадковою схильністю, яка проявляється свербежем і висипом. Остання виникає в дитячому віці і нерідко трансформується в системну атопию у дорослих. ПЕКЛО вважають початком так званого атопічного маршу (атопічний дерматит – алергічний риніт – бронхіальна астма). Відомо, що у 80% дітей, які страждають недугою, батьки теж хворі атопією. Назва захворювання походить від грецького слова «atopos» – «неправильний», «незвичайний», тобто алергія по суті є неправильною реакцією організму на звичайний, нешкідливий для іншої людини подразник.
В основі ПЕКЛО лежить ряд імунологічних реакцій, головна з яких – продукція антитіл класу Е (IgE), які зв’язуються з чужорідними білками (алергенами) і утворюють комплекси, які осідають на шкірі і викликають викид біологічно активних речовин, зокрема гістаміну, приводячи до імунної запалення. Важливо підкреслити, що саме в шкірному покриві відбуваються головні імунні зміни, тобто він є не тільки органом-мішенню алергічних реакцій, але і місцем найбільш активних процесів формування атопії, особливо у маленьких дітей. Це відбувається за рахунок того, що в їх шкірі знаходяться клітини, що запускають імунну відповідь шляхом розпізнавання антигену і передачі інформації білим кров’яним тільцям, що потрібно враховувати при терапії недуги.
У формуванні АД у дітей важлива роль відводиться неиммунным механізмам: недосконалості травлення (брак ферментів для перетравлення білкових продуктів) і нейровегетативной регулювання, низької стабільності лізосомальних, мітохондріальних мембран. Звідси і збільшення викиду біологічно активних речовин при дії різних подразників. Чутливість тканин грудних дітей до гістаміну більш висока, ніж у школярів, а активність ферменту гистаминазы низька.
Найбільш часті причини розвитку АД у дітей:
1. Харчові алергени. Нераціональне харчування є основною причиною маніфестації АД у дітей до 3-х років у зв’язку з особливостями будови і функціонування у них травного тракту. Як відомо, для малюків першого року життя грудне вигодовування є абсолютно необхідним. Білок материнського молока дуже близький за структурою білку дитини, і його всмоктування відбувається без повного перетравлення. Для розщеплення ж, наприклад, білка коров’ячого молока активність травних ферментів у дітей раннього віку недостатня. З-за підвищеної проникності стінки кишечнику не до кінця розщеплені молекули протеїни всмоктуються в кров і, будучи чужорідними для організму малюка, викликають вироблення антитіл, тобто запускають алергічну реакцію.
У старшому віці провокуючим фактором є несвоєчасне введення прикорму, адже важливий не лише якісний склад їжі, але й її кількість. Перегодовування дитини навіть корисною їжею веде до перевантаження його ферментних систем і порушення функціонування імунної системи.
У дітей від 3 до 7 років збільшується значимість побутових, епідермальних і пилкових алергенів, а от для хлопців доросліший провідними є пилкові подразники; роль харчових при цьому помітно знижується.
2. Контактні алергени. Часто висип у дитини з’являється після контакту шкіри з різними хімічними речовинами: милом; гелем для купання; порошком, яким випрані його речі; підгузками.
3. Алергени, що надходять через дихальні шляхи, зазвичай провокують у дітей старшого віку рецидив захворювання. Це можуть бути пилок рослин, домашній пил, шерсть тварин, сухий корм для риб або побутова хімія, використовувана для прибирання приміщень. Вираженими алергенами є також мікроскопічні кліщі, що мешкають в домашнього пилу і скупчуються у м’яких меблів, постільних приналежності, килимах.
4. Інфекційні алергени. Досить часто прояви дерматиту викликають стафілокок і грибкова інфекція.
5. Важливе значення для розвитку і рецидивування хвороби мають і неаллергенные фактори. Серед них метеорологічні умови, частий контакт з тютюновим димом, психоемоційне напруження дитини, прийом лікарських препаратів, дисбіоз кишечника, а також роздратування дитячої шкіри грубою тканиною.
Прояви АД в різному віці мають свої особливості, у зв’язку з чим існують кілька форм захворювання.
1. Дитяча форма (від 2-х місяців до 3-х років) часто починається у віці 3-5 місяців. Типова локалізація – щоки і лоб, заушная область, комірна зона, зовнішні поверхні рук і ніг, сідниці. У цьому віці характерні екзематозні зміни, яскраві різноманітні висипання – почервоніння шкіри, набряк, мокнутие, ерозії, подряпини, кірки. Висипання зазвичай симетрична і супроводжується сверблячкою, при цьому шкіра дитини поза уражених ділянок дуже суха. Зазвичай прогноз ПЕКЛО сприятливий. Зусиллям батьків і лікаря сприяє подальше формування ферментативних систем дитини як в травному тракті, так і на рівні клітинного метаболізму.
2. Дитяча форма (від 3 до 12 років) характеризується хронізації процесу. На тлі гіперемії і набряку спостерігаються вогнища ущільнення шкіри з посиленням шкірного малюнка і сухістю – * ліхеніфікація. Висип частіше локалізується на ліктях, колінах, тильної поверхні кистей і має більш чітко окреслені краю. Можлива поява болісних тріщин на підошвах.
3. Підліткова форма (від 12 до 18 років) іноді трансформується в ПЕКЛО дорослих. Для цієї форми характерна виражена сухість шкіри аж до лущення. Висип у вигляді ділянок лихенификации, расчесов, геморагічних кірок виявляється в зоні декольте, зап’ястях, ліктьових і колінних згинах.
Загальними ознаками хвороби в будь-якому віці є сверблячі суха шкіра, посилений і потовщений шкірний малюнок. Свербіж викликає расчеси, що провокують висип, а остання, в свою чергу, призводить до ще більшого свербіння. Негативний вплив на тяжкість захворювання та якість життя дитини надає приєднання вторинної шкірної інфекції, часто обумовлене нічим іншим, як розчухами.
Лікування
Батькам дитини, що страждає ПЕКЛО, слід усвідомлювати, що для зменшення проявів захворювання та профілактики рецидивів необхідно створити безпечне середовище для малюка – організувати здоровий побут, раціональне харчування і щоденний догляд за шкірою. Все це дає можливість контролю захворювання без призначення медикаментів.
В першу чергу необхідно знайти фактор, що є пусковим механізмом для розвитку хвороби і усунути контакт з ним.
Для дітей раннього віку найбільш важливим є раціональне харчування. Ідеальною їжею для немовляти є материнське молоко, однак при цьому слід виключити з раціону матері продукти-алергени – шоколад, цитрусові, горіхи. До того ж потрібно обмежити вживання яєць, коров’ячого молока й риби. Дитині, що перебуває на штучному вигодовуванні, не можна давати продукти, які є найбільш частими алергенами для дітей цього віку (коров’яче молоко, деякі злаки), треба намагатися використовувати для живлення адаптовані гіпоалергенні суміші, у яких білки повністю або частково гідролізувати до амінокислот. Прикорм искусственникам рекомендується вводити в більш пізні терміни, а такі продукти, як шоколад, горіхи, цитрусові, риба, повинні бути повністю виключені з раціону дитини, яка не досягла дворічного віку. Зручно, якщо веде харчовий щоденник-блокнотик, в який записує все, що дитина вживає протягом дня, і фіксує в ньому час появи висипу.
Для дітей після року використовується так звана елімінаційна дієта, яка за якісним складом їжі повністю відповідає віковим потребам малюка, але виключає вживання продуктів, що мають високу ступінь алергенності. До них відносяться коров’яче молоко, риба, яйця, куряче м’ясо, полуниця, малина, чорна смородина, виноград, ананас, диня, хурма, цитрусові, шоколад, какао, горіхи, мед, гриби, томати, морква, пшениця, соя. Така дієта повинна тривати не менше року, але, якщо реакція на цей продукт доведена, – не менше двох років.
Найбільш важливим для дитини з АД є виключення контакту алергенів з його шкірою та слизовими. Мова йде про створення гіпоалергенної середовища. Перш за все, в квартирі, де живе страждає недугою малюк, необхідно підтримувати оптимальний режим температури (не більше 23 градусів Цельсія) і вологості (60%), частіше проводити вологе прибирання, сховати подалі всі «пилозбірники»: м’які іграшки, килими, а також вовняні ковдри і пір’яні подушки. Іграшки дітям-алергікам слід вибирати дуже ретельно, звертаючи увагу на сертифікати якості матеріалів і барвників. Більш того, неодмінною умовою є відсутність в будинку домашніх тварин, включаючи папуг і рибок. Таким дітлахам не рекомендується відвідувати навіть зоопарки, цирк. Крім того, треба зменшити використання синтетичних миючих засобів, віддаючи перевагу рідким, довше полоскати білизну, в тому числі постільна, рушники – усе, що стикається з шкірою малюка. Одяг для нього треба вибирати трикотажну, бажано бавовняну. Тут важливий не стільки склад тканини, скільки її м’якість. Речі повинні бути вільного крою, і перед першим використанням їх необхідно випрати.
При наявності у дитини алергії на пилок у період цвітіння потрібно обмежити прогулянки, особливо у вітряну погоду, щільно закривати вікна. Не можна допустити, щоб дитина дихав сигаретним димом.
Оптимальне лікування забезпечується комбінацією базисного відходу з елімінацією контактних алергенів і використання коштів протизапальну, імуномодулюючу та антибактеріальної терапії.
Базисна терапія є основою контролю захворювання, продовження періоду ремісії. Її метою є усунення сухості шкіри, відновлення пошкодженого епітелію, підвищення бар’єрної функції. Для зволоження шкірного покриву малюкові необхідні щоденні купання. Воду краще використовувати дехлоровану, скориставшись фільтруванням або відстоюванням її протягом 1-2 годин. Перед купанням на шкіру дитини бажано нанести неароматизована масло, що дозволить зберегти вологу. Під час процедури не можна використовувати мочалки, надмірно розтирати шкіру малюка, а мило і гелі слід вибирати з нейтральним рН. Після водних процедур на шкірну поверхню обов’язково наноситься зволожуючий крем, до складу якого повинні входити ліпіди, кераміди, незамінні жирні кислоти, сечовина та ін, причому до допомоги косметичного засобу вдаються кілька разів на день, що дозволить зберегти бар’єрні властивості епітеліальної тканини.
Для профілактики попрілостей у немовлят рекомендують наносити під підгузник захисні креми на основі оксиду цинку.
При наявності лущення і потовщення шкіри необхідно використовувати мазі з кератолітичними властивостями, сприяють розм’якшенню і видаленню відмерлих частинок. З цією метою застосовують засоби, до складу яких входять саліцилова, молочна кислота, сечовина, резорцин, сірка.
Для прискорення епітелізації (відновлення пошкодженого епітелію) вдаються до допомоги кератопластической мазі, що містить кераміди, фітостероли, жирні кислоти (Бепантен, Солкосерил, мазі з вітаміном А).
Вибір лікарської терапії повинен здійснюватися лікарем і залежить від характеру висипань. При гострому запаленні, що супроводжується мокнутием, доцільно застосовувати протизапальні, підсушують примочки, органічні анілінові барвники, аерозолі, розчини, лосьйони. Якщо мокнутия немає і процес підгострий, підійдуть водні бовтанки, липокремы, пасти, аерозолі. При хронічному запаленні, що супроводжується ущільненням та інфільтрацією шкіри, необхідно використовувати мазі з кератолитическисми речовинами та зігріваючі компреси. Однак і в період ремісії захворювання потрібно регулярно використовувати зволожуючі креми ліпосомальні, що дозволить запобігти рецидивування висипки.
Зараз найбільш активними і ефективними для терапії АД залишаються гормональні препарати – топічні клюкокортикостероиды. Однак використання їх повинно бути строго дозованим і знаходиться під постійним контролем лікаря, так як вони є небезпечними, особливо в дитячому віці.
Для мінімізації побічних ефектів цієї групи медикаментів необхідно дотримуватися кількох правил:
– застосовувати тільки в період загострення, але не для профілактики в період ремісії.
– використовувати при неефективності інших безпечних засобів, тяжкого ступеня хвороби і безперервно рецидивуючому його перебігу.
– не мазати в місцях попрілостей, пошкодженого епітелію і якщо є інфекційні ускладнення.
– не застосовувати більше 2-х тижнів і тоді, коли площа ураження тіла більше 20%,
– при використанні в дитячому віці розводити индифферентными мазями у співвідношенні від 1:10 (немовлята) до 1:3 – 1:2 (діти 10-12 років).
В даний час найбільш безпечним і ефективними засобами для лікування і профілактики АД є негормональні препарати-інгібітори кальциневрину (Пімекролімус), що володіють високою протизапальною активністю. Безпечність їх тривалого застосування експериментально доведена. Проникнення через епідерміс і всмоктування в кров майже не відбувається, тому такі препарати можна застосовувати не тільки в зонах попрілостей, але і на інших ділянках шкіри. Тривалість використання нічим не обмежена.
На закінчення хочеться сказати ось про що. Незважаючи на те, що ПЕКЛО є хронічним рецидивуючим захворюванням з спадковою схильністю, що приносить значні незручності малюкові, при дотриманні основ харчування і догляду за дитячою шкірою дитини цю патологію можна контролювати. Зусилля батьків мають бути спрямовані на організацію безпечного оточення малюка, що дозволить збільшити тривалість ремісії, зменшити тяжкість проявів захворювання і покращити якість життя всієї родини.
